
Новости
Совет Федерации намерен сделать страховую медицину реальной
В палате регионов разрабатывают поправки в законодательство, направленные на совершенствование страховой медицины. «Я не против страховой медицины, я — за, только за реальную страховую медицину», — заявила спикер Валентина Матвиенко. И подчеркнула, что каждый рубль должен использоваться эффективно, «а не чтобы огромные средства тратились на содержание аппарата» Фонда обязательного медицинского страхования (ФОМС) «как федерального, так и региональных».
РЕАЛЬНОЕ МЕДСТРАХОВАНИЕ
Глава верхней палаты обратила внимание, что указанные суммы сопоставимы со строительством современных новых больниц, отметив неудовлетворительную работу медицинских страховых компаний, не выполняющих своих обязанностей и не следящих за качеством медуслуг. Также страховые компании имеют право штрафовать медицинские учреждения, при этом не за плохое качество услуг, а, к примеру, за неправильно представленный врачом отчет… «Фактически это стали структуры по перекачиванию средств из ФОМС в медучреждения», — считает Валентина Матвиенко.
Все эти вопросы в сфере повышения качества страховой медицины, сообщила она, сейчас обсуждаются в Совете Федерации, в том числе и необходимые поправки в законодательство.
ОМС В ПОЛЯРНЫХ ИЗМЕРЕНИЯХ
При этом системе обязательного медицинского страхования (ОМС) уже четверть века. С 1993 года отечественное здравоохранение переходит с бюджетного финансирования на страховое. По официальной оценке, реформирование завершилось успешно. Сеть ОМС охватила всю огромную Россию — от Калининграда до Магадана. Всем гражданам — 146,4 миллиона человек — оплачивается более 90 процентов медицинской помощи, получаемой ими. Но этот охват не радует самих россиян. Большинство (80 процентов опрошенных) не удовлетворены доступностью и качеством лечения. Так что отношение к юбилею и юбиляру совсем неоднозначное.
Аргументы руководителей Минфина и Минздрава в подтверждение своей оценки скорее абстрактны, чем убедительны: страховые медицинские организации (СМО) обеспечивают последовательную государственную политику по защите здоровья населения. Выступая в интересах застрахованных, контролируют предоставление медицинской помощи, активно влияют на преобразование и упорядочение деятельности лечебно-профилактических учреждений… И — прямо полярное мнение президента Лиги защитников пациентов Александра Саверского: «Все эти годы страховые компании работали против пациентов. Цель таких посредников — получать больше, отдавать меньше. По данным Счетной палаты, посредничество СМО обошлось (2016 г.) скудному бюджету здравоохранения в 30,5 миллиарда рублей. СМО взяли деньги, свои обязательства не выполнили».
Еще более категоричен первый заместитель председателя Комитета Совета Федерации по экономической политике Сергей Калашников. До этого он был депутатом Госдумы шестого созыва, председателем ее Комитета по охране здоровья. «Коммерческие страховые компании — прокладки между фондами обязательного медицинского страхования и лечебными учреждениями, — заявил он на общественных слушаниях «Обязательное медицинское страхование: нужно ли что-то менять?». — Их содержание ежегодно обходится здравоохранению в 55-60 миллиардов рублей. Это только очевидные потери ОМС. Российская модель не имеет ничего общего со страховой. Она хороша для всех ее участников, кроме населения. Страховщики заинтересованы в лечении, а не излечении, в больных, а не здоровых. Из системы ОМС исключены профилактика, превентивная медицина, реабилитация — даже после высокотехнологических операций, инсультов, инфарктов. У конвейера здоровья «обрубили» его первое и завершающее звенья. Поэтому у нас много пролеченных и мало полностью излеченных. Государственные структуры — ФФОМС, Росздрав — продублированы коммерческими структурами, которым поручено регулировать все финансирование медицины. Думается, цель этого — «помочь материально» своим людям из коммерческого страхования за счет бюджета здравоохранения, точнее за счет всех пациентов. Обязательное медицинское страхование успешно только в странах с массовым средним классом, имеющим достаточно большие доходы. У нас доля фонда / оплаты труда в ВВП в два раза ниже, чем в Европейском союзе. Значительно ниже и страховые тарифы, так что собранные обязательные взносы медицину не обеспечат. Есть более простое и действенное решение. В рейтинге качества медицины Россия на 120-м месте, Куба — на 18-м. При этом подушевые расходы на здравоохранение в республике в десять раз меньше, чем у нас. Медицина Кубы, как и наша, выросла из модели Семашко и продолжает оставаться бюджетной. Эту модель сохраняют еще десятки стран, намного опережающие нас по организации и качеству медицины. ВОЗ в 1978 году рекомендовал модель Семашко как образец. Самое время вспомнить об этом. Если уберем коммерческие начала из бюджета здравоохранения, то каждый его рубль и оно само заработают намного эффективнее».
Большинство экспертов, как и Калашников, считают неприемлемым передачу государственных средств в управление частных коммерческих компаний. По расчетам доктора медицинских наук Александра Раенко, в сетях посредников застревает до 14 процентов страховых средств. Иными словами, СМО не укрепляют, а истощают медицину. Стоимость территориальных программ государственных гарантий нынче превысит 1,6 триллиона рублей — дальше считайте сами. Специалистов, предлагающих напрямую, без прокладки, финансировать медицину, тут же обвинили в страшных идеологических грехах — популизме, в попытках вернуть нас в прошлое, втиснуть здравоохранение в недееспособную советскую модель.
Обвинения громкие, но пустые. Сравнение советской медицины с сегодняшней — воспоминания о будущем. Нам бы ее «недееспособность». Сравним демографические показатели 1990 года — последнего перед «обвалом», и 2017-го. Население России — 147,7 миллиона человек и 144,6 (без Крыма, с ним — 146,9). Рождаемость — 1,99 и 1,69 миллиона. Смертность — 1,66 и 1,82 миллиона человек. Естественный прирост населения — 330 тысяч, естественная убыль — 134 тысячи человек. Общая продолжительность жизни — 70,4 и 72,7 года. Очень хорошо, что век россиян увеличился на 2,3 года. Но европейцы за это время начали жить на 6 лет дольше. Разрыв в продолжительности жизни, сократившийся 30 лет назад, вновь растет.
С КЕМ ШАГАЕМ В НОГУ
Еще о терминах. Модель здравоохранения — это форма, система его финансирования. Их в мире три. Платная медицина — здоровье — товар, продавец — врач, покупатель — пациенты. Определяют рынок коммерческие медицинские и коммерческие страховые организации. Государство заботится только о малообеспеченных гражданах, используя общественные программы. Медицинские услуги качественные и очень дорогие. Классическая витрина этой модели — США. Поэтому ее и называют американской. Вклад здоровья в ВВП страны оценивается в 10 процентов, а затраты на него превысили 17.
Вторая модель — бюджетная, или госбюджетная. Ее родина — СССР. В трудные послевоенные годы (1948 г.) первой из западных стран переняла советский опыт Великобритания и вот уже 70 лет сохраняет бюджетное финансирование. Позже перешли на него Ирландия, Дания, Португалия, Италия, Греция, Финляндия. Во всех этих странах успешно развиваются и медицинские технологии, и фармацевтика. Теперь эту систему часто называют английской, забыв об авторстве. ВОЗ и МВФ рекомендуют именно ее при дефиците средств.
Третья модель — смешанная, бюджетно-страховая. Она включает и государственное, и рыночное регулирование. Связка двух локомотивов обеспечивает для всего — или почти всего — населения доступность медицины и ее качество. Роль рынка — предоставление дополнительных услуг к гарантированному их объему. Бюджетно-страховое финансирование предпочли ФРГ, Бельгия, Франция, Канада, Япония.
Минфин и Минздрав уверяют, что Россия в одном ряду с ними. Формально она действительно скопировала все звенья страхования, но собранная из них система сбоит вот уже 25 лет и не поддается переналадке. По конечному результату своей деятельности — производству здоровья — она совсем в другом измерении. В рейтинге эффективности здравоохранения, составленном агентством «Блумберг», наше — на последней, 55-й, строчке. Минздрав считает рейтинг необъективным и несправедливым. Возможно, и так. Но в Турции, например, подушевые расходы на медицину меньше наших, а она 22-я в списке. Живут там дольше, чем у нас, и умирают реже.
ОТ МОДЕЛИ СЕМАШКО К ПРОГРАММЕ ГОСГАРАНТИЙ
Советская медицина была намного авторитетнее, эффективнее, надежнее — закончу ее сравнение с нынешней. К тому же она сама вышла из страховой. Историки отслеживают ее родословную с обществ взаимопомощи и больничных касс, которые начали создаваться на крупных заводах Санкт-Петербурга почти 200 лет назад. В 1861 году Правительство утвердило стандарты обязательного медицинского страхования для казенных заводов. Второй нормативный акт, призванный регулировать его, появился полвека спустя. III Государственная Дума в июне 1912 года приняла закон и положение «О страховании рабочих от несчастных случаев». К ним приравняли и неожиданные заболевания. Через год страхование охватило 900 тысяч работников.
Разоренную, нищую, голодающую после войн и интервенции страну с вымирающим от эпидемий населением могла спасти только централизация, объединение медицины, всех ее ресурсов и средств. Реформу предложила и проводила группа ученых и врачей. Руководил ими Николай Семашко — известный земский деятель. По инициативе снизу был создан в 1918 году Наркомат здравоохранения. Первым наркомом стал Семашко. Он формировал государственное здравоохранение, стараясь ничего не разрушить из земской, фабрично-заводской, ведомственной, страховой медицины. Все строилось на принципах общедоступности, бесплатности, профилактики, единства с наукой. «Каждой волости следует иметь свою центральную больницу, медпункты», — настаивал он. Так началось становление сельской медицины.
Особенность реформы — повсеместное улучшение жизни людей, расширение медицинской помощи. Перед распадом Российская империя имела 250 тысяч больничных коек. В 1921 году их стало 600 тысяч. В этом же году Совнарком принимает Декрет «О социальном страховании лиц, занятых наемным трудом». Лечебный фонд, больничные кассы перешли под управление Наркомздрава. Доля страховых средств составляла до 70 процентов бюджета здравоохранения, но в больничных кассах состояло, то есть перечисляло сборы, всего девять миллионов человек. Еще 94 миллиона — дети, пожилые, безработные — люди без доходов. При разоренной экономике и почти поголовной бедности у страхования нет перспектив. Единственным финансистом здравоохранения, страхователем и страховщиком может быть только государство. Оно оплачивает защиту от недугов, лечение, восстановление после болезни.
НЕДООПЛАЧЕННЫЙ ВРАЧ — НЕДОЛЕЧЕННЫЙ ПАЦИЕНТ
Программа государственных гарантий бесплатной медицинской помощи — это минимальный социальный стандарт в здравоохранении, такой же, как МРОТ или прожиточный минимум, стандарт выживания. Гарантировать здоровье государство не может — нет денег. Наверное, мало кто помнит предвыборные обещания Бориса Ельцина: «Затраты на здравоохранение всегда были ниже уровня, принятого в развитых странах. Финансирование осуществлялось по остаточному принципу». Ельцин говорил, что с этим будет покончено. Здравоохранение получит достаточно средств, чтобы обеспечивать общедоступную медицинскую помощь, первичную профилактику, лечение. С остаточным принципом было покончено незамедлительно — медицину практически оставили без средств. Страна, которую возглавил Ельцин, выделяла на здравоохранение 5,6 процента ВВП, как и рекомендовала ВОЗ, имела высокую рождаемость и естественный прирост населения.
Своему преемнику Борис Николаевич передал другую страну — с меньшим в два раза финансированием медицины, рекордно низкой рождаемостью и рекордной смертностью. Не оправдались и надежды на обязательное медицинское страхование, сменившее бюджетное. Закон «О медицинском страховании граждан в РФ» и постановление о его вступлении в силу с 1 января 1993 года председатель Верховного Совета Ельцин подписал еще в июне 1991 года. Но и от этой радикальной смены модели у медицины прибавилось не денег, а проблем.
Мы отдаем деньги из бюджета в ФОМС, оплачиваем расходы на содержание его аппарата, потом деньги уходят в страховые компании. Они просто посредники по перекачиванию средств в медучреждения»
Даже через 25 лет систему преследует родовая болезнь — безденежье. Тарифы за работающих (их платят работодатели) и за неработающих (платят субъекты Федерации) явно недостаточны. Центры системы — страховые медицинские организации, через которые проходят страховые взносы — более 1,6 триллиона рублей. СМО имеют право брать 2,6 процента проходивших через них средств на обеспечение своей деятельности плюс часть штрафов, взысканных с лечебных учреждений. Судя по информации в прессе, страховщики уже заработали достаточно и намерены вкладывать деньги в строительство. Все бы хорошо, но это средства, изъятые из здравоохранения.
Уникальная ситуация — СМО распоряжаются огромными государственными деньгами, решают, сколько и кому их дать, устанавливают правила поведения лечебных учреждений и наказывают за их нарушение. Для больниц и поликлиник страховщики нередко страшнее прокурора, их называют штрафовщиками. Идет постоянный надзор за правильностью отчетности, поиск доказательств избыточности лечения. По инициативе депутатов Госдумы был принят закон о снижении размеров штрафов. Но вскоре возросло количество поводов для их взыскания. Если нельзя застраховать медицину, то заштрафовать ее несложно.
Появление частных коммерческих структур внутри бюджетного потока объясняется необходимостью адаптации здравоохранения к рыночным условиям. Но как оно может адаптироваться к системе из одних неизвестных? За 25 лет так и не разобрались со статистикой заболеваемости, ее объемами (за основу берут количество обращений в ЛПУ), себестоимостью процедур. В цифровой век Минфин и Минздрав считают «от достигнутого», в лучшем случае с поправкой на инфляцию. И это не косность, а оригинальный финансовый маневр. Правильно сосчитать — признать, что здравоохранение, значит, и программы государственных гарантий недофинансированы в 1,5-2 раза. Давайте посчитаем. Средняя стоимость одного случая лечения в стационаре в странах ЕС — 3500 долларов, посещения в поликлинике — 58 долларов. У нас — лечение в стационаре — 59, прием в поликлинике -6 долларов.
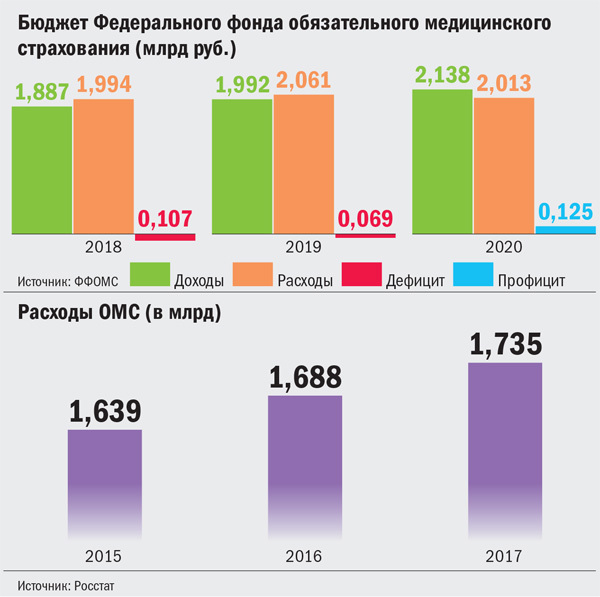
Сравним свои собственные цены. Стоимость пакета госгарантий базовой программы ОМС одного застрахованного в 2018 г. — 10 812 рублей, в 2019-м — 11 209, в 2020-м -11 657 рублей. Стоимость годового пакета ДМС — более 30 тысяч.
Система ОМС задумывалась как дополнение к бюджетному финансированию, стала же его замещением. Вот уже 10 лет на медицину выделяется 3,5-3,6 процента ВВП. Как она была недофинансированной, так и остается. Неизбежное следствие — недооплаченный врач, недолеченный пациент, запущенная болезнь. Директор клиники колопроктологии и малоинвазивной хирургии Первого Московского госмедуниверситета имени И.М. Сеченова Петр Царьков привел неутешительную статистику. У 45 процентов пациентов заболевание диагностируется в третьей и четвертой стадиях — отсюда и высокая смертность.
Раком груди в США болеют больше женщин, чем в России. Но умирают от него значительно реже. Руководитель Национального медицинского исследовательского центра онкологии имени Н.Н. Петрова Алексей Беляев объяснил почему — неэффективные диагностика и лечение.
Контроль за качеством, эффективностью и безопасностью медпомощи — обязанность СМО. Специалисты Счетной палаты убедились, что они делают это неэффективно. Более конкретна директор Высшей школы организации и управления здравоохранением Гузель Улумбекова: «СМО заинтересованы не в улучшении качества медицинской помощи, а в увеличении количества нарушений. Они формируют свои собственные средства за счет санкций, накладываемых на лечебные учреждения».
По словам вице-премьера Татьяны Голиковой, страховая медицина и законодательство в этой сфере остались нереформированными на уровне начала 90-х годов. «Мы должны предметно подумать, какую роль и место должны иметь территориальные фонды и страховые организации в системе ОМС», — отметила она.
Выступая на Научно-экспертом совете при председателе Совета Федерации глава палаты регионов, Валентина Матвиенко предложила финансировать лечебные учреждения напрямую, минуя фонды ОМС: «Кого мы обманываем, это даже не квазистрахование. Мы отдаем деньги из бюджета в ФОМС, оплачиваем расходы на содержание его аппарата, потом деньги уходят в страховые компании. Они просто посредники по перекачиванию средств в медучреждения».
Свое предложение Матвиенко повторила и на заседании Общественного совета проекта «Единой России» «Здоровое будущее». На деньги, которые тратятся на страховщиков, можно строить десять больниц в год. Спикера возмутило стремление СМО штрафовать лечебные учреждения по поводу и без. Миллиарды рублей уходят из медицины на премии страховым компаниям, подчеркнула она. «Нам необходимо, чтобы люди реально почувствовали улучшение качества медицинской помощи, она должна быть доступна везде», — подчеркнула глава Совета Федерации.
Леонид Левицкий
источник : www.pnp.ru






