
Новости
«Ни в одной стране мира врача, не прошедшего ординатуру, не допускают к пациенту»
Соавтор новой программы модернизации здравоохранения, профессор ВШЭ Игорь Шейман – о пороках отечественной участковой службы и вариантах их исправления

Упоминание в Указе Президента РФ №204 от 7 мая 2018 года «О национальных целях и стратегических задачах развития РФ на период до 2024 года» первичного звена оказания медпомощи – во многом заслуга Центра стратегических разработок (ЦСР) Алексея Кудрина, а точнее, авторов выполненного по заказу ЦСР исследования «Здравоохранение: необходимые ответы на вызовы времени». Едва ли не в первых строках этого аналитического документа заявлено о низком качестве амбулаторной помощи, беспомощности и критическом кадровом дефиците участковой службы. Принимавший участие в этой экспертной разработке профессор кафедры управления и экономики здравоохранения НИУ ВШЭ Игорь Шейман много лет изучает отечественную и зарубежную мединдустрию, выступает консультантом различных структур – от ВОЗ до региональных администраций – и особенно пристально отслеживает состояние первичного звена. Результатами своих наблюдений и замеров он поделился с Vademecum.
«ПЕРЕДВИГАЕМ ДЕФИЦИТ С МЕСТА НА МЕСТО»
– Важность первичной медико-санитарной помощи (ПМСП) регулярно декларируется на разных уровнях. А что, по вашим наблюдениям, происходит в действительности?
– Как эксперт-ветеран, я имел возможность наблюдать 11 министров здравоохранения, иногда с близкого расстояния. И заметил закономерность: правление каждого министра начиналась с традиционных слов о приоритетности ПМСП, но со временем эта приоритетность уходила на второй план – то в сторону фармацевтики, то в направлении высокотехнологичной помощи. В результате ситуация в этом секторе остается сложной – как по количественным, так и по качественным показателям.
– Это не только результат политики последних лет? Вы как-то говорили, что статус ПМСП стал меняться еще с 70-х годов.
– Замещать участкового врача узкими специалистами мы начали с 70-х годов. Специализация врачебного корпуса усиливается во всем мире, это нужно и важно, но такого уровня специализации в первичном секторе здравоохранения, как у нас, нет нигде. В наших поликлиниках может быть до 15–20 узких специалистов, а роль участкового терапевта, педиатра или врача общей практики (ВОП) незначительна – на них приходится менее трети объемов ПМСП, эти врачи составляют лишь 11% от общей численности врачей. Для сравнения: во Франции последний показатель достигает 45–50%, в постсоветских странах, например, в Эстонии, Чехии – 25%. Вопреки основополагающим принципам модели Семашко, отводящей участковому врачу, то есть врачу первого контакта, решающую роль.
Закон «Об охране здоровья» концептуализировал подход к расширенной трактовке первичной помощи. Это не только участковая служба, но, прежде всего, узкие специалисты. Было введено понятие первичной специализированной помощи. Нигде в мире такого нет. Обычно под первичной помощью понимается – в наших терминах – работа участковой службы, а в их терминах – общая врачебная практика. Офис ВОПа в ряде стран расширен за счет кардиолога, гинеколога, педиатра, но чаще всего за счет медсестер, которые берут на себя гораздо больше лечебных и координационных функций, чем наш средний медперсонал. И все равно нет такой степени специализации, как у нас. Примеры работы под одной крышей участковых врачей и узких специалистов немногочисленные – что‑то подобное я видел в Финляндии и Германии, но это отнюдь не доминирующая модель. Функционал врача общей практики обычно достаточен, чтобы делать значительную часть того, что у нас делает узкий специалист амбулаторного звена.
– Опора на ВОПа выгоднее с экономической точки зрения?
– Выгодна организационно, экономически, выгодна еще и потому, что не нужно такого количества узких специалистов в амбулаторном звене. Не бывает на Западе неоперирующего уролога – один и тот же специалист ведет прием и проводит операции. Соответственно, у нас и потребность в узких специалистах гораздо выше. При этом участковую службу за последние десять лет элементарно запустили – появился огромный дефицит участковых терапевтов и педиатров, не говоря уж о ВОПах. Оценивать можно по-разному. Минздрав оценивает дефицит, опираясь на показатель укомплектованности рабочих мест, но тоже получает весьма внушительный показатель дефицита – 22% в 2017 году.
Если исходить из нормативов самого Минздрава, по которым на одного участкового терапевта приходится 1,7 тысячи человек населения, то, по нашим оценкам, не хватает около 30% таких врачей. На одного терапевта приходится 2,66 тысячи человек. Есть регионы, где этот показатель еще больше: Иркутская область – 3,9 тысячи, Свердловская – 4,6 тысячи, Курганская область – 4,98 тысячи человек. Это данные Росстата. При двух-, трехкратном превышении нормы прикрепленного населения действительно трудно сосредоточиться на пациенте. И когда в рамках проекта «Бережливая поликлиника» ставится цель увеличить в два раза время работы с пациентом, мне кажется, что это нереалистично. Для начала надо сделать приемлемой нагрузку участковых врачей.
– Разгрузить участковых врачей у нас пытаются за счет делегирования некоторых функций медсестрам.
– Этому мешает дефицит медсестер. В начале десятилетия ставилась задача довести соотношение «врач – медсестра» до 1:3. Однако в последние годы этот показатель, наоборот, сокращается. Что уж говорить о качестве подготовки медсестер. Стоит начать разговор с врачами о возможном делегировании функций, они сразу отвечают: «Да разве им можно что-то поручить?» В некоторых странах, где действительно этим вопросом занимаются, кое-каких успехов добились. Мы толком и не начали этот процесс. Чуть-чуть стали заниматься делегированием – не лечебных, а рутинных функций. Но опять же – создаем сестринские посты, лишая участкового врача медсестры на приеме. То есть передвигаем дефицит с места на место.
– Какова, по вашим оценкам, доля ВОПов в нашей медицине?
– Если за 100% взять всех врачей участковой службы, то доля ВОПов составит всего 13%. В последние годы их число растет, но незначительно. В 90-е годы поднимался вопрос о том, что участковую службу надо развивать по принципу общеврачебной практики, заменить всех терапевтов на ВОПов. Слов было сказано много, но сделано было крайне мало. Хотя эту задачу решили все другие постсоветские страны, за исключением Белоруссии. За 7–10 лет они полностью укомплектовали участковую службу ВОПами.
– А что нам мешает?
– Прежде всего, отсутствие концептуальной ясности в решении этого вопроса. Доминирует представление, что ВОПы нужны только для сельской местности, а в городе можно без них обойтись. Напрямую сейчас об этом не говорят, но есть такое ощущение, что массовое развитие ВОПов в большинстве регионов страны, и не без влияния федерального центра, отвергается. Если бы была такая установка, то давно уже подготовили нужное число врачей. В Москве дали такую установку и реально начали этот процесс. Понадобится какое-то время, чтобы его завершить.
Чтобы реализовать эту модель в федеральных масштабах, придется менять систему планирования кадров первичного звена. По действующей методике, исходной точкой являются объемы медпомощи и трудозатраты на единицу объема. Число посещений по программе государственных гарантий либо стабильно, либо падает. И правильно, не нужно нам такое количество посещений, в течение одного приема можно оказать больше услуг. Но если оно падает, то расчетная потребность во врачах первичного звена тоже падает, по крайней мере не растет.
«СЛАБАЯ «ПЕРВИЧКА» – СЛАБОЕ ЗДРАВООХРАНЕНИЕ»
– Ну вот, например, в президентском майском указе поставлена задача укомплектовать кадрами участковые службы на 100% к 2024 году.
– Это правильно, но ведь укомплектованность можно увеличить, сохранив или усилив совместительство – работу на полторы-две ставки. То есть врач ведет большее количество пациентов с явной перегрузкой, но формально эти штатные единицы закрыты. Мы предлагаем добавить к этому показатель минимизации уровня совместительства. Каждый должен работать на одну ставку, тогда показатель «заиграет», иначе это самообман. Врачи везде, в любой стране, хотят специализироваться, так как рассчитывают на более высокую зарплату, поэтому государство должно принимать меры.
– Какие, например?
– Во Франции, где традиционно был очень низкий уровень общей врачебной практики, выбрали метод кнута и пряника. В качестве пряника – высокая зарплата, кнут – медицинские вузы обязаны обеспечить прием в ординатуру по общей врачебной практике в объеме 48% от общего числа ординаторов ежегодно. Аналогичные меры предлагаем и мы в НИУ ВШЭ. Надо радикально изменить структуру приема в ординатуру в сторону подготовки по специальности «общая врачебная практика». Сейчас в большинстве медицинских вузов нет кафедры общей врачебной практики. В целевом приеме только 1–3% приходится на подготовку ВОПов. Надо сделать работу в качестве такого врача финансово привлекательной. В программе социально-экономического развития, которую мы готовили под руководством Алексея Кудрина, в расчетный объем денег, которые необходимы для развития здравоохранения, мы закладывали повышение зарплаты врача общей практики до уровня 2,5 средней в регионе. Еще одна мера – предоставление служебного жилья. В результате серьезные суммы получились, но результат того стоит. Потому что слабая «первичка» – это слабая система здравоохранения.
– Как вам решение допускать к работе на участке выпускников вузов?
– Это «пожарная» мера, обратиться к которой пришлось из-за длительного игнорирования проблем «первички». Ее не критиковал только ленивый, ничего особенного я здесь добавить не могу. Скажу только, что ни в одной стране мира врача, не прошедшего ординатуру, не допускают к пациенту. Я вижу в этом оскорбление врачей участковой службы – мол, для первого контакта и эти сойдут. Да и, в конечном счете, это не решает проблему! Пришли эти ребята в поликлинику, их начали обучать, а что дальше? Если они захотят остаться, то, значит, им надо идти в ординатуру.
– Как именно эффективность первичного звена сказывается на показателях системы здравоохранения?
– Мы проанализировали множество расчетов западных специалистов, и картина везде одинаковая, конечно, с поправкой на межстрановые различия. Зависимость однозначная – чем лучше развито первичное звено, тем ниже смертность, меньше требуется финансирования и сама система в целом экономнее. Это всем понятно, думаю, это понимают и те, кто принимает решение в нашей стране. Но все равно первичное звено остается на втором плане.
– Как думаете, почему?
– Причины в основном субъективные. Есть в нашей системе несколько авторитетных людей, которые утверждают, что модель общей врачебной практики – это не для нас. Что ВОП может разрушить педиатрическую службу. Хотя совершенно понятно, что это не так. Разве плохо, если мама с плачущим ребенком не будут стоять в трех очередях к разным узким специалистам, а сразу пойдут к грамотному ВОПу по педиатрии? Это только укрепит педиатрическую службу. Очень слабы аргументы авторитетных педиатров, которые, к сожалению, они озвучивают только в кулуарах. Тем не менее принимающие решения люди вынуждены учитывать их серьезное политическое влияние. Иначе почему Москва начинает кампанию по переподготовке педиатров на врачей общей практики, а потом вдруг прекращает? Деньги частично потрачены, но никто ничего не объясняет.
– Вы сказали, что это субъективный фактор, а есть какие-то объективные причины?
– Нет. Отсутствие ясной концепции и недостатки планирования – это тоже субъективный фактор. Если в Молдове и Узбекистане уже перешли на врачей общей практики, что нам мешает? Сейчас есть только две постсоветские страны – Белоруссия и Россия, – которые строят свои участковые службы преимущественно по модели терапевтической, а не общеврачебной.
«СИСТЕМА СЕМАШКО ПОДВЕРГАЕТСЯ ЭРОЗИИ»
– Вернемся к показателям силы первичного звена. В чем они заключаются?
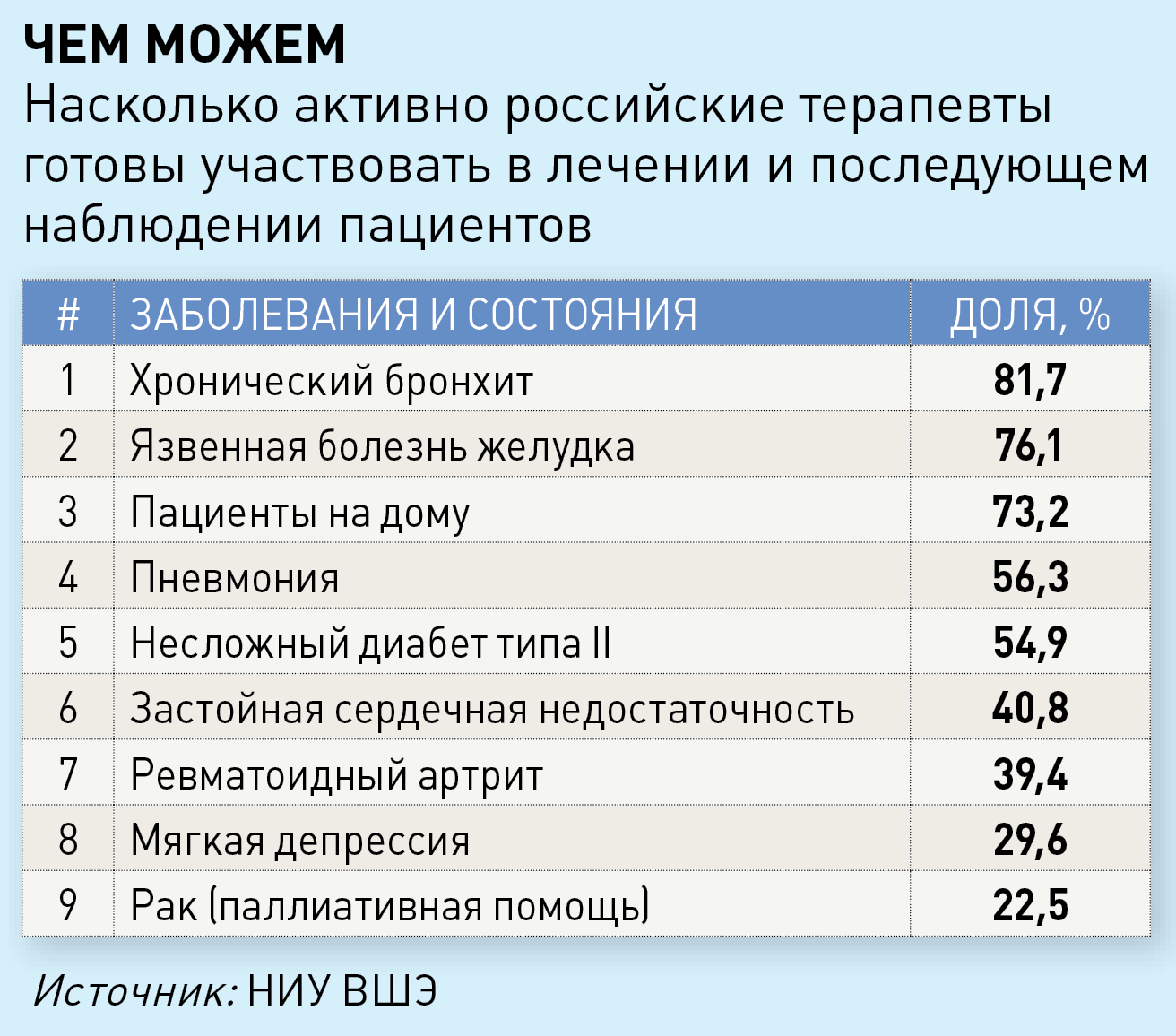
– Среди параметров – обеспеченность кадрами, финансирование сектора, лечебный координационный функционал службы, преемственность лечения, эффективность и удовлетворенность пациентов. Начнем с функционала. Интуитивно всем понятно, что в России участковый врач превратился в специалиста по небольшому набору заболеваний, все остальное он «спихивает» узким специалистам. Мы решили подкрепить эти ощущения фактурой. Взяли исследование ВОЗ – сравнительный анализ 31 страны Европы по уровню силы первичного звена. В него вошли 11 постсоветских стран, за исключением России и Белоруссии. Мы использовали те же показатели и анкеты, провели опрос врачей из 14 регионов. Первый показатель – участие врачей первичного звена в лечении предложенного набора из девяти заболеваний и состояний. Опрос показал, что сейчас участковые терапевты немного расширили свой функционал – 70–80% респондентов участвуют в лечении и последующем наблюдении лиц, страдающих хроническим бронхитом, язвенной болезнью желудка. Но вести больных с пневмонией, неосложненным диабетом второго типа, ревматоидным артритом, застойной сердечной недостаточностью оказались готовы около половины участников опроса [подробнее – в инфографике «Чем можем». – Vademecum]. В европейских странах, в том числе в большинстве постсоветских стран, со всеми девятью заболеваниями справляются ВОПы.
Или другой показатель – доля пациентов, начинающих и заканчивающих лечение на этапе участкового терапевта или врача общей практики. Попросили участковых врачей дать оценку. Получили среднюю оценку, которая нам показалась очень оптимистичной: порядка 70%. Прежние наши замеры давали цифру 45–50%. И все равно в других европейских странах это 85–95%! Таков уровень лечебного функционала ВОПов и их помощников.
– А как у наших участковых терапевтов с координацией лечебного процесса?
– Система Семашко была основана на принципе «привратника» – пациенты идут через участкового врача. Сейчас эта система подвергается эрозии: 75% участковых врачей считают, что прямой поток пациентов, минуя их, идет к урологам, две трети – к офтальмологам. Разве терапевт не может проверить остроту зрения – показать буквы «Ш» и «Б»? Еще 69% идут сразу к оториноларингологам, 48% – к психиатрам и так далее. Причем идут без набора необходимых тестов. Кроме того, наши замеры показывают, что большинство участковых терапевтов не знают о случаях госпитализации и вызовах скорой помощи у себя на участке. Ясно, что возможность участкового врача быть координатором оказания помощи на всех этапах в этих условиях очень ограничена. Он мало знает о пациенте. Функция координации даже в должностных инструкциях не прописана.
Сейчас много говорят о пациент-ориентированной модели. В западных странах это понимают очень конкретно. Одно из измерений этой модели – усиление координирующей роли ВОПа. Он не просто выписывает направление, а помогает в выборе специалиста и сам звонит ему, а затем собирает информацию после приема. Кроме того, он должен знать обо всех вызовах «скорой», госпитализациях хронических больных и. принять меры для обеспечения преемственности лечения. Расширяются контакты ВОПа со службой социальной поддержки и местными властями. Повышается значение мероприятий по ведению больных с хроническими и множественным и заболеваниями – с очень тщательным мониторингом этих мероприятий. Это неполный перечень элементов новой модели ПМСП. Нетрудно заметить, что российское понимание новой модели значительно уже.
– А что насчет эффективности и показателя финансирования ПМСП?
– Главные индикаторы эффективности в данном исследовании – частота госпитализаций и вызовов скорой помощи. Объемы стационарной помощи сокращаются, но число койко-дней на одного россиянина остается на 70–75% выше, чем в странах ЕС. Количество вызовов скорой и неотложной помощи у нас – 644 на тысячу населения, а в странах ЕС в среднем – 230. Что касается финансирования, то у нас некий сдвиг в сторону первичной помощи наблюдается, но если сравнить расходы на ПМСП в расширенном понимании (не только на участковую службу) и стационар, то это 33% против 54%. В странах Европы эти значения примерно равны.
– Возможно, на эффективность поликлиник как-то повлияет проект «Бережливая поликлиника»?
– Однозначно, все предполагаемые этим проектом меры очень нужны. Мы изучили практику передовых регионов и поликлиник. Удивительно, как все это раньше не приходило в голову. Вот простой пример конкретной поликлиники. Раньше у инвалида на получение рецепта в поликлинике и оформление бумаг в среднем уходило 2,5 часа, а теперь – 20 минут. Раньше он сам обходил четырех врачей, а сейчас приходит к одному, а всех остальных заранее обходит медсестра. До этого нельзя было додуматься раньше? Если внимательно относиться к человеку, всерьез работать над доступностью помощи, то нужно сделать хотя бы такие простые шаги.
Достижения последних лет – профилактика, диспансеризация. Тем не менее результатом программы диспансеризации должно быть лечение, а не только рапорт о числе выявленных заболеваний. Это замечательно, но надо же не только диагностировать, но и лечить. По данным Минздрава, лишь половина из выявленных заболеваний становится объектом диспансерного наблюдения, что снижает конечную результативность программы. Динамическое диспансерное наблюдение – очень важное направление, которое мы всячески продвигаем в НИУ ВШЭ. Мы разработали программу управления хроническими заболеваниями.
– Что это за проект?
– Речь идет о расширении состава мероприятий динамического диспансерного наблюдения. Формируются междисциплинарные группы врачей и медсестер, нацеленные на ведение определенной группы «хроников», с целевыми показателями результативности, например, снизить уровень госпитализации больных с астмой на 50%. Эти показатели регулярно отслеживаются. Вводится дистанционный мониторинг состояния больного. Предусмотрены меры материального стимулирования: члены группы получают часть экономии от снижения уровня госпитализации и частоты вызовов скорой медицинской помощи. Эти и ряд других мер являются частью программ управления хроническими заболеваниями, которые будут пилотироваться в ряде регионов. Но пока все это находится на стадии подготовки проектов нормативных документов и методических рекомендаций. С удовольствием вернусь к этой теме.
Дарья Шубина
источник : vademec.ru




