
Новости
Реформа здравоохранения: 9 лет спустя
В следующем году завершится первая декада проведения в России реформы здравоохранения. В преддверии этой круглой даты РАПСИ подводит ее предварительные итоги в контексте обеспечения прав граждан на бесплатное медицинское обслуживание.
Реформа здравоохранения началась в 2010 году, когда был принят закон об обязательном медицинском страховании (ОМС). Изначально ее целью называлась оптимизация расходов путем закрытия неэффективных больниц и расширения использования высокотехнологичных медучреждений.
Среди других ключевых программ реформы можно выделить указ президента о совершенствовании политики в сфере здравоохранения (с 2012 года), «дорожная карта» правительства РФ по достижению к 2018 году определенных показателей в этой сфере, и, наконец, Стратегия развития здравоохранения РФ до 2025 года, которую утвердил президент России Владимир Путин в начале июня этого года. Теперь в течение полугода правительство должно утвердить план мероприятий по ее реализации.
Вероятно, появление новой стратегии, запущенной при личном участии президента, можно считать косвенным признанием неудачи первого этапа реформы, проводимой Минздравом.
При этом сразу следует заметить, что все новые законы, поправки в действующие акты и даже в некоторых случаях ликвидация медучреждений не нарушают Основной закон России.
Возможно, причина негатива со стороны существенного числа представителей старшего поколения к последствиям оптимизации во многом заключается в том, что они оценивают их исходя из норм предыдущей, советской Конституции. Однако посыл действующего закона при кажущейся схожести отличается кардинально.

Доступность медпомощи
Первый этап реформы формально соответствовал Конституции и другим российским законам, но не всегда ее можно было соотнести с современными нормами прав человека, устоявшимися как в России, так и в международном масштабе. Вероятно, именно это стало причиной для личного вмешательства Путина.
В феврале этого года президент в ходе послания к Федеральному собранию поставил задачу обеспечить до конца 2020 года доступ медпомощи во всех населенных пунктах России. Для этого за оставшиеся полтора года должны быть построены и модернизированы более 1590 врачебных амбулаторий и фельдшерских пунктов.
Задача эта весьма трудоемкая. По данным последней проверки Счетной палаты на эту тему, проводившейся в 2015 году, в 17 тысячах населенных пунктах не было никакой медицинской инфраструктуры. Среди них 11 тысяч поселений удалены на 20 км и более от ближайшего врача, причем жители трети из них еще и не имели возможности доступа к нему на общественном транспорте.
Исходя из того, что за прошедшие с тех пор годы суммарное количество больниц и коек только сократилось, масштаб раскрытой Счетной палатой проблемы вряд ли сильно уменьшился.
Оперативно решить задачу всеобщего доступа к врачам могли бы мобильные пункты. Именно на их распространение, очевидно, будет сделана ставка в нынешнем и ближайших годах.
Кроме того, председатель Госдумы Вячеслав Володин год назад по этому же вопросу предложил создать программу целевого набора медиков для первичного звена здравоохранения. Это, по его мнению, может ускорить решение проблемы нехватки персонала в медучреждениях, прежде всего в сельской местности.
«Сегодня дефицит среднего медицинского персонала в ФАПах (фельдшерско-акушерских пунктах) и врачебных амбулаториях во многих регионах — более 200 тысяч человек», — признает Володин. Решать ее, по всей видимости, будут целевым распределением выпускников.
Медицинское образование
Острую проблему дефицита кадров, особенно для первичного здравоохранения, в этом году озвучил и Путин. По его словам, быстрый эффект может дать снятие возрастных ограничений для программы «Земский доктор». Подъемные для врачей (в рамках целевого распределения, о котором говорилось в предыдущей главе) составят, согласно планам президента, 1 миллион рублей, для фельдшеров — полмиллиона рублей.
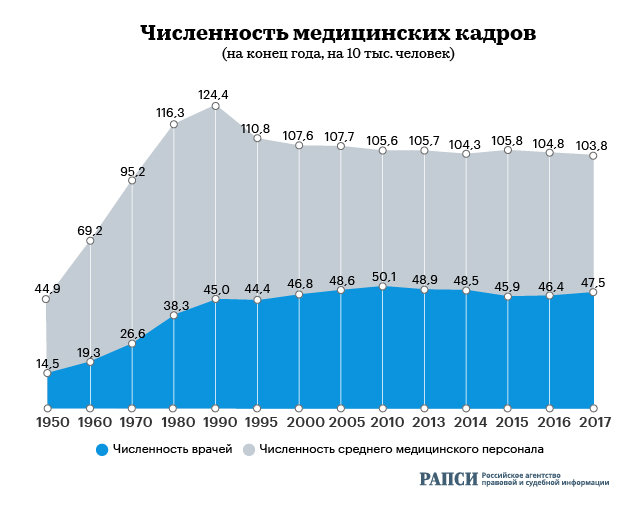
Сами медики говорят, что в прошлом десятилетии с нетерпением ожидали реформу, надеясь, что она начнется с изменений в медицинском образовании.
Однако произошедшие за эти годы перемены только усугубили ситуацию. В частности, стратегия активного внедрения ставки врача общей практики не поддерживается соответствующим качеством обучения (поскольку отсутствует профильная образовательная программа). По словам врачей, «просто ставят оценки, лекции сбиваются, есть серьезная проблема с переквалификацией».
Кроме того, это противоречит современному международному тренду, направленному на узкую специализацию врачей. В итоге пренебрежение при составлении плана реформы к потребностям ряда отдельных медицинских отраслей привело к резкому сокращению профильных специалистов, их дефициту и падению уровня медицинского обслуживания.
В этой связи в декабре прошлого года председатель правительства Дмитрий Медведев отметил, что в России не хватает 22,5 тысячи медиков разных специальностей. По его словам, для решения этой проблемы будет продолжена работа в сфере подготовки и переподготовки врачей.
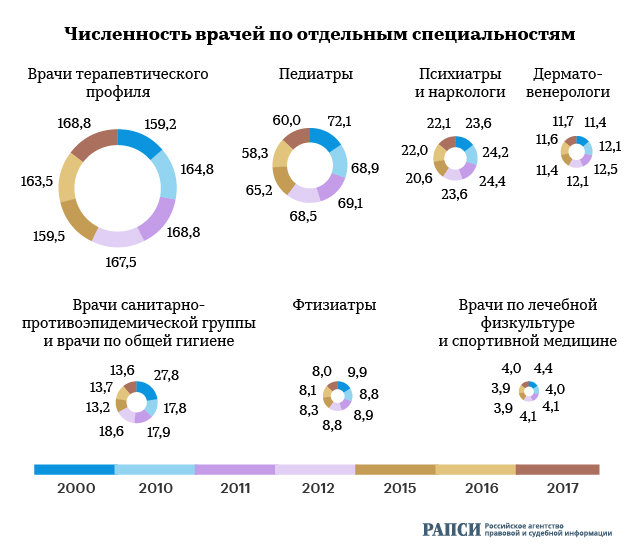
Другая проблема, по словам экспертов, состоит в упразднении интернатуры — ранее обязательного этапа подготовки медиков: выпускник вуза год после шести лет обучения теории доучивался год на практике рядом с врачами. Отказ от такой нормы ставит под угрозу не только перспективы врача, но и здоровье пациента. Как отмечают специалисты, при полном отсутствии опыта поставить диагноз за считаные минуты, выделенные на прием, не представляется возможным.
Отсюда вытекает следующая большая проблема реформы.
Врачебные ошибки
По итогам опроса авторитетных врачей, проведенного несколько месяцев назад в разных российских городах компанией «Этнамед», выяснилось, что только около 20% диагнозов изначально были поставлены абсолютно верно. Еще около 60% нуждались в уточнении, а 20% — совершенно неверны.
Официальной статистики по этому поводу в России не существует. В указанном опросе участвовали врачи, которые предоставляют экспертное мнение по запросу пациента — когда не удается установить точный диагноз или пациент не уверен в заключении врача.
По результатам проверок ФОМС, в 2017 году различные нарушения были найдены в 13% историй болезней пациентов.
Проблема стала настолько очевидной, что год назад Следственный комитет (СК) РФ даже предложил новые статьи Уголовного кодекса, вводящие уголовную ответственность за врачебные ошибки: 124.1 «Ненадлежащее оказание медицинской помощи (медицинской услуги)» и 124.2 «Сокрытие нарушения оказания медицинской помощи».
При этом уже в 2017 году, по данным ведомства, в суд было направлено 175 уголовных дел, связанных с врачебными ошибками, что на 6% больше, чем годом ранее. Большинство осужденных в 2017 году врачей (74,7%) обвинялись в причинении смерти по неосторожности (статья 109 УК).
Гораздо стремительнее растет количество жалоб в СК на медицинскую помощь. В 2017 году их было 6050. По сравнению с 2016 годом рост составил 18%, а вот за 5 лет число жалоб на диагнозы врачей выросло на 65%.
В то же время, надо заметить, что уголовной ответственности за врачебные ошибки нет нигде в мире. Крупные же штрафы за неправильные действия вменяются только лицензированным врачам. В российских поликлиниках таковых абсолютное меньшинство. Обещанное к 2017 году лицензирование, по словам врачей, было отложено во избежание ухода специалистов в частную практику.
Надо заметить, что одна из главных причин врачебных ошибок, как считают специалисты, заключается в эмоциональном выгорании медработников из-за роста требований к ним со стороны общества, постоянного негатива. Следствием идет падение самооценки, помешать которому может обеспечение условий для профессионального роста (реализация права на образование, повышение квалификации).
При этом нагрузка на участковых врачей за годы реформы увеличена в несколько раз. Если раньше стандарт был 1700 человек, то сейчас он в некоторых медучреждениях вырос до 3000 человек. При том что раньше число посетителей ограничивалось только кругом людей, прописанных в этом округе. Теперь по полису нерегламентированное число граждан может посещать любую поликлинику, что привело к росту нагрузки на врачей во многих случаях в два раза.
Оптимизация больниц
Одна из главных причин роста нагрузки на врачей заключается в сокращении числа больниц. Данную тенденцию легко проследить:
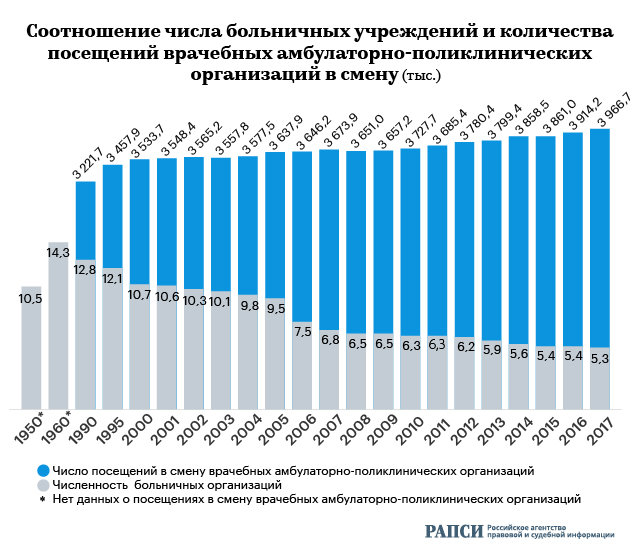
Впрочем, само по себе закрытие больниц изначально не являлось проблемой. Ведь одной из первостепенных задач реформы здравоохранения было «повышение качества медицинской помощи на основе повышения деятельности медицинских организаций и их работников». По словам министра здравоохранения РФ Вероники Скворцовой, одним из средств для достижения этой цели служит сокращение количества «неэффективных» коек в стране.
Данная задача реализовывалась настолько уверенно, что к 2017 году Россия по числу больниц начала уступать показателям 1932 года (5962 больницы), за полвека количество медучреждений сократилось почти в три раза. Обеспеченность больничными койками почти в два раза уступала показателям на момент распада СССР.
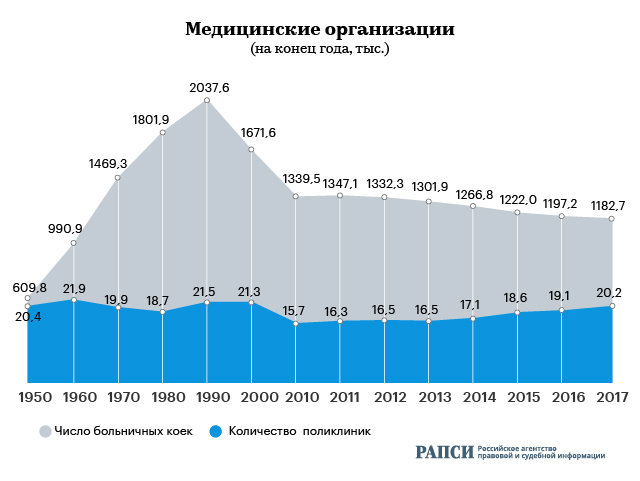
Володин в апреле прошлого года признал, что многие лечебные заведения в РФ были закрыты из-за формального и «бумажного» подхода к делу.
Надо отметить, что стратегия оптимизации медучреждений основывалась на западном опыте, где 70% услуг оказывается амбулаторно, в России же пропорция обратная — таковых было только 30%. Соответственно, сокращение больничных коек, по задумке, должно было увеличить доступность амбулаторной помощи для пациентов.
Проблема в том, что в данном случае западный опыт не релевантен нашим условиям, а значит, его нельзя заимствовать напрямую. В России более высокий уровень заболеваемости, чем в Европе, у нас другие климатические условия, соответственно пропорция стационарной и амбулаторной помощи должна существенно отличаться от принятой на Западе.
По словам специалистов, оптимизация привела не к автоматическому переходу врачей в поликлиники, как планировалось, а к сокращению узких специалистов (о чем говорилось выше).
Коммерциализация медицины
В условиях дефицита узкоспециализированных профессиональных врачей пациенты вынуждены все чаще обращаться за услугами в частные клиники либо доплачивать за них в государственных (многие медучреждения предлагают населению более быстрое обслуживание при условии оплаты услуг).
В этой связи еще в 2015 году Счетная палата объявила о происходящем в результате реформы «замещении бесплатной медицинской помощи платной». По данным Росстата, с 2005 по 2014 годы объем платных медицинских услуг населению вырос со 110 до 474 миллиардов рублей в год.
По данным авторов Стратегии развития здравоохранения РФ, обнародованной в этом году, объем платных медуслуг увеличился к 2017 году до 626,6 миллиарда рублей. Доля платных медуслуг выросла с 2012 по 2017 годы с 16 до 20%.
Важно отметить, что во многих случаях выбор пациентом платного обслуживания обусловлен не тягой к комфорту, а характером заболеваний. В первую очередь, речь идет об онкологических заболеваниях, проблема которых в России сегодня настолько остра (как, впрочем, и во всем остальном мире), что президент недавно пообещал направить в течение шести лет не менее триллиона рублей на борьбу с ними.
Специалисты отмечают, что рост платных услуг обусловлен объективной необходимостью восполнять дефицит средств медучреждений. Вопрос только в том, почему этот недостаток появляется.
Причина, по всей видимости, заключается в концепции «Деньги идут за пациентом»: реформа предусматривала финансирование учреждений исходя из объема заработанных ими средств. Это, по задумке, должно было стимулировать клиники к лучшей работе. А по факту поставило на грань выживания ряд учреждений, обслуживающих население в отдаленных районах, а также ограничило доступ граждан ко многим услугам в не самых густонаселенных местах.
«У нас же задача не в том, чтобы какие-то выжили учреждения, какие-то нет, а чтобы все граждане России реализовали свое право на доступную качественную помощь. Если учреждение не выполняет план, ему дают меньше денег, снижают плановое задание, его штрафуют страховые компании. Но тогда у него будет еще меньше работников, оно хиреет, а у нас в стране большие расстояния, проблемы с транспортом», — отмечал оргсекретарь профсоюза медицинских работников «Действие» Андрей Коновал в интервью Regnum.
Замещение бесплатных медуслуг платными в этом году официально было названо вызовом национальной безопасности.
Лекарства
Авторы новой Стратегии развития здравоохранения РФ в этом году среди угроз национальной безопасности назвали высокий уровень неинфекционных заболеваний, ВИЧ, гепатитов, туберкулеза, риск возникновения новых инфекций.
Эксперты Центра экономических и политических реформ, в свою очередь, отмечали пугающий рост числа случаев осложнений при беременности и родах, выявленных новообразований, заболеваний системы кровообращения.
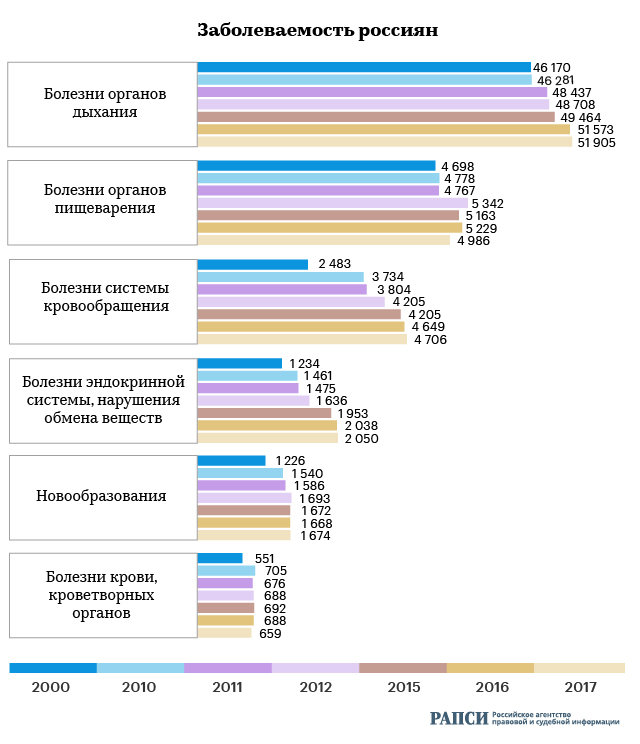
В то же время нельзя считать эти показатели однозначно негативными. Наоборот, они могут быть симптомом улучшения состояния здравоохранения в России, поскольку в статистике подсчитывается не масштаб заболеваемости, а ее диагностирование. Соответственно, рост выявляемости заболеваний — признак качества работы врачей.
Но успешное диагностирование без соответствующего лечения вряд ли поможет улучшить ситуацию. А как указывают эксперты, для лечения во многих больницах попросту отсутствует целый ряд лекарств: анальгин, феназепам и т.д.
В 2016 году (более свежие данные не публиковались) сообщалось, что государству не хватает на лекарственное обеспечение порядка 45 миллиардов рублей, в результате чего некоторые регионы имели возможность обеспечить льготными препаратами около 10% нуждающихся.
Даже в Москве, по данным опроса, озвученным президентом «Лиги пациентов» Александром Саверским, порядка 80% людей говорили о проблемах с доступом к лекарствам, еще порядка 40% заявляли, что не могут позволить себе те лекарства, которые выписывает врач. В частности, тяжелые больные часто не могут получить лекарства, которые им положены по закону.
В это же время, по оценкам экспертов «Сколково», только в 2016 году государство потратило около 70 миллиарда рублей на лекарства с недоказанной эффективностью. Даже в списке жизненно необходимых препаратов в России присутствует много лекарств, нигде в мире не используемых официально в связи с отсутствием необходимых исследований (среди них «Кагоцел», «Ингавирин» и др.).
Еще большее беспокойство у специалистов вызывает расширение выпуска дженериков — т.е. копий известных лекарственных средств. Исследования в отношении их действия в нашей стране, как утверждают различные эксперты, до сих пор почти никогда не проводятся (что является нарушением закона), при этом практика показывает, что они далеко не всегда действуют так, же как оригинальные препараты.
В то же время, согласно официальной статистике, с начала реформы почти вдвое уменьшилось количество недоброкачественных и фальсифицированных средств.
Перспективы
В заключение необходимо констатировать, что у реформы здравоохранения на данный момент существует и множество успешных достижений. Уровень профессиональных заболеваний снизился на 23,4% (при дефиците врачей-профпатологов и диагностируемой исследователями недостаточной заинтересованности работодателей в сохранении здоровья сотрудников).
В 2,3 раза увеличилось число тех, кому оказана высокотехнологичная помощь. Реабилитационных коек стало в 1,7 раза больше.
Результатом реформы можно считать снижение с 2012 по 2017 годы показателей младенческой смертности — на 35%, материнской — на 23,5%. Ожидаемая продолжительность жизни при рождении составила 72,7 года, увеличившись на 2,5 года.
Первый этап реализации новой стратегии закончится к 2021 году, к этому моменту планируется достичь увеличения ожидаемой продолжительности жизни до 74 лет, к 2025 году — до 78 лет.
Для реализации этой цели Путин, в частности, поставил задачу отладить электронное взаимодействие между поликлиниками, аптеками и гражданами, чтобы упростить и ускорить доступ пациентов к специалистам разного профиля.
Кроме того, президент заявил о создании в России детских реабилитационных центров мирового уровня, которые должны будут заложить основу создания целой системы подобных учреждений.
*****
Для графиков использованы данные Федеральной службы государственной статистики
Людмила Кленько, Радослав Руднев
источник : www.rapsinews.ru




